Antes del descubrimiento de la insulina artificial en 1921, la diabetes tipo 1 era equivalente a una sentencia de muerte. En el último cuarto de siglo hemos vivido un gran número de avances, que han hecho que los afectados hayamos mejorado nuestra calidad de vida.
En estos últimos años he sido testigo en primera persona de la evolución de la tecnología en la medicina. Desde 2021 soy usuario de un sistema de bomba de insulina con inteligencia artificial.
Mi historia arranca hace ocho años, cuando comencé a sentirme excepcionalmente cansado. Por entonces pensé: “Es normal con la carga de trabajo que tengo últimamente”. También me di cuenta de que mi sed y necesidad de orinar fueron aumentando alarmantemente. Pedí consulta a mi médico de familia, y un simple pinchazo en una yema de un dedo bastó para detectar un nivel de azúcar en sangre 4 veces por encima del de una persona sana.
Tras el correspondiente ingreso hospitalario, me llegó la confirmación: la endocrinóloga me diagnosticaba diabetes mellitus tipo 1. Esta enfermedad es popularmente conocida como “diabetes juvenil”, porque la mayoría de los casos se dan en niños y jóvenes. Sin embargo, a mí me apareció con 44 años. Las causas pueden ser genéticas (no parecía mi caso) o de otro tipo, y todavía se están investigando.
422 millones de diabéticos
Aproximadamente, 422 millones de personas en todo el mundo (62 millones en América) son diabéticos. En España, por ejemplo, afecta a un 15 % de la población.
Solo un 10 % de los diabéticos es tipo 1, su páncreas no produce insulina; el resto de diabéticos es tipo 2. En este segundo caso, el páncreas del paciente sí genera insulina, pero su cuerpo se resiste a asimilarla correctamente. Las dos causas principales de esta modalidad de la dolencia son la obesidad y el envejecimiento.
A diferencia de la tipo 1, la diabetes tipo 2 es reversible, y los pacientes son tratados farmacológicamente mediante una pastilla diaria para reducir esa resistencia a la insulina.
De la jeringuilla al lector continuo de glucosa
Antes del descubrimiento de la insulina artificial en 1921, la diabetes tipo 1 era equivalente a una sentencia de muerte. En el último cuarto de siglo hemos vivido un gran número de avances, que han hecho que los afectados hayamos mejorado nuestra calidad de vida. Por ejemplo, de las jeringuillas de insulina, a finales del siglo pasado, se pasó a unas plumas de inyección mucho más cómodas.
En el siglo XXI, gracias a los avances de la electrónica, se extendió el uso de medidores de glucosa. Estos glucómetros, del tamaño de una pequeña billetera, permitían registrar el nivel de glucosa en sangre varias veces al día mediante pinchazos en las yemas de los dedos.
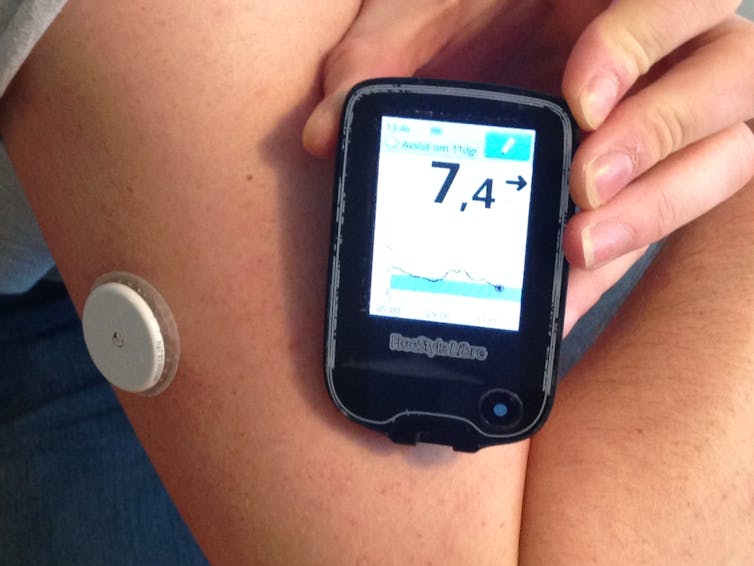
Desde 2017, los medidores se han visto sustituidos por un lector continuo de glucosa sobre un brazo. Estos sensores permiten el registro constante de glucosa, y su visualización en un dispositivo lector o en el teléfono móvil, evitando las dolorosas punciones en las yemas de los dedos a lo largo del día.
Queda mucho camino por recorrer
Los avances médicos en la sanidad pública han sido evidentes en el último cuarto de siglo. Sin embargo, según datos de Instituto Nacional de Estadística, en el caso concreto de España, desde 1996 a 2019 se han reducido las muertes por diabetes únicamente en un 9 %. El motivo solo puede estar asociado a la causa principal de la enfermedad: los niveles de glucosa en sangre.
Las complicaciones asociadas a niveles elevados de glucosa en sangre tienen consecuencias drásticas. Un paciente del tipo 2 ve reducida su esperanza de vida una media de 2 años. En el caso de un diabético tipo 1, las expectativas son peores: dicha esperanza se recorta una media de 8 años.
Lo que aporta la inteligencia artificial
Para conocer los niveles de glucosa en sangre, los dispositivos electrónicos a disposición de un diabético tipo 1 pueden ser:
Un sensor continuo de glucosa para el brazo, con su lector correspondiente. También se dispone de una pluma de insulina en la mayoría de casos o una bomba de insulina pero sin conexión con el sensor. La mayoría de diabéticos tipo 1 tratados disponen de estos sistemas.
Una bomba de insulina con un medidor continuo de glucosa enlazado. Este último caso es más inusual, dado su mayor coste económico y la mayor complejidad de configuración y uso. En sus últimas versiones incluyen algoritmos de inteligencia artificial.
¿Qué aporta una bomba de insulina con algoritmos de inteligencia artificial? Estos sistemas, que comenzaron a aparecer en 2020, aprenden el comportamiento de la glucosa del paciente y aplican algoritmos de lógica difusa que buscan replicar las acciones del personal sanitario.
En caso de una hiperglucemia (valores excesivos de glucosa en sangre), el algoritmo es capaz de inyectar insulina adicional de manera autónoma cuando es necesario. También puede alertar con antelación al paciente sobre la posibilidad de que vaya a entrar en hipoglucemia, es decir, en valores de glucosa en sangre por debajo de los recomendados.
Algoritmos que velan mi sueño
Personalmente, la sanidad pública me dotó de uno de estos sistemas por evitar los riesgos de una bajada mortal de glucosa nocturna, una hipoglucemia nocturna grave. Esta circunstancia puede producir un coma e, incluso, la muerte, dado que los combustibles principales del cerebro y de todo el cuerpo son el oxígeno y la glucosa.
Gracias a la inteligencia artificial, puedo acostarme sin miedo, sabiendo que sus algoritmos detectarán cualquier anomalía. Además, me alertarán, y entonces podré actuar para corregir la situación. Y no solo evitan hipoglucemias: si mis niveles de glucosa en sangre durante durante el día o la noche se elevan más de lo esperado, por hiperglucemia, el sistema realiza correcciones automáticas para hacerlos regresar a la normalidad.
El paciente debe poner de su parte
En mi caso, han sido la dieta, el ejercicio y la inteligencia artificial de mi bomba de insulina (por este orden) los que afortunadamente me han permitido alcanzar la normoglucemia.
A pesar de sus indudables beneficios, un sistema con inteligencia artificial no tiene influencia en las decisiones del paciente diabético sobre su dieta y nivel de ejercicio físico. Y estos son los dos factores claves para poder acercarse a la normoglucemia, es decir, los valores de glucosa de una persona sana.
En busca del verdadero páncreas artificial
Mi sistema puede corregir hiperglucemias, pero no las hipoglucemias; me avisa de ellas, y yo como paciente debo tomar algún alimento que me eleve los niveles de glucosa en sangre.
Se está investigando en sistemas que, además de inyectar insulina, sean capaces de proporcionar glucagón. Esta hormona, que también genera un páncreas sano, permite elevar los niveles de glucosa en sangre. Un sistema para el diabético tipo 1 capaz de inyectar glucagón en hipoglucemias o insulina en hiperglucemias sería lo más cercano a un verdadero páncreas artificial.
La potencia de los microprocesadores no deja de aumentar año tras año, permitiendo cada vez algoritmos de inteligencia artificial más exactos y precisos. Además, se espera que los próximos sistemas permitan también integrar sensores de movimiento que aporten a los algoritmos información del nivel de actividad física.
La inteligencia artificial nos ayudará indudablemente en la lucha por conseguir la normoglucemia en la diabetes tipo 1 y tipo 2. Sin embargo, queda todavía muy lejos el día que pueda sustituirse por la inteligencia natural del paciente, quien debe diariamente ejercitar su voluntad para mantener unos hábitos sanos de alimentación y ejercicio.![]()
Miguel Ángel Cabeza Rodríguez, Profesor del grado en Física, UNIR - Universidad Internacional de La Rioja
Este artículo fue publicado originalmente en The Conversation. Lea el original.
Te recomendamos
Comparte esta noticia
Siguenos en






